vom 08. September 2005
Inhaltsverzeichnis
Vorwort
Präambel
2.1 Begriffsbestimmung
2.2 Komponenten der ICF
2.3 Rehabilitationsansatz
2.4 Abgrenzung zur kurativen Versorgung
2.5 Grundlage
3. Indikationsstellung / Medizinische Voraussetzungen
3.1 Rehabilitationsbedürftigkeit
3.2 Rehabilitationsfähigkeit
3.3 Rehabilitationsprognose
4. Individuelle Voraussetzungen
5.1 Allgemeines Rehabilitationsziele
5.2 Trägerspezifisches Rehabilitationsziel
6. Zweckbestimmung der ambulanten Rehabilitation
7. Angebotsstruktur der ambulanten Rehabilitation
9. Anforderungen an die ambulante Rehabilitationseinrichtung
9.1 Ganzheitlicher Ansatz
9.2 Rehabilitationskonzept.
9.3 Diagnostik
9.4 Rehabilitationsplan.
9.5 Ärztliche Leitung und Verantwortung
9.6 Rehabilitationsteam und Qualifikation
9.6.1 Arzt/Ärztin
9.6.2 Physiotherapeut/Krankengymnast
9.6.3 Masseur und Medizinischer Bademeister
9.6.4 Ergotherapeut
9.6.5 Logopäde/Sprachtherapeut
9.6.6 Klinischer Psychologe
9.6.7 Sozialarbeiter/Sozialpädagoge
9.6.8 Diätassistent
9.6.9 Gesundheits- und Krankenpfleger
9.6.10 Sportlehrer/Sporttherapeut
19.1 Strukturqualität
19.2 Prozessqualität
19.3 Ergebnisqualität
20. Beendigung der Maßnahme
Konzeption zur ambulanten kardiologischen Rehabilitation
2. Indikationsstellung / Medizinische Voraussetzungen
2.1 Vorbedingung / Diagnosen
2.2 Anforderungen an die medizinische Diagnostik vor Einleitung der Rehabilitation
2.3 Körperfunktionen und Körperstrukturen
2.4 Aktivitäten
2.5 Teilhabe
2.6 Kontextfaktoren
2.7 Individuelle Voraussetzungen
3.1 Rehabilitationsziele bezogen auf Körperfunktionen und Körperstrukturen
3.2 Rehabilitationsziele bezogen auf Aktivitäten
3.3 Rehabilitationsziele bezogen auf Teilhabe
3.4 Rehabilitationsziele bezogen auf Kontextfaktoren
4. Behandlungsfrequenz und Rehabilitationsdauer
6. Anforderungen an die ambulante Rehabilitationseinrichtung
6.1 Rehabilitationskonzept
6.2 Ärztliche Leitung und Verantwortung
6.3 Ärztliche Aufgaben
6.4 Rehabilitationsdiagnostik
6.5 Rehabilitationsplan
6.6 Behandlungselemente
6.7 Aufgaben des Rehabilitationsteams
7.1 Rehabilitationsteam und Qualifikation
7.2 Personalbemessung
11. Beendigung der Maßnahme
Vorwort
Die Rahmenempfehlungen zur ambulanten Rehabilitation bei muskuloskeletalen Erkrankungen und zur ambulanten neurologischen sowie ambulanten kardiologischen Rehabilitation sind schon seit dem Jahr 2000 in Kraft. Als begriffliches Bezugssystem hierfür diente damals die ICIDH (Internationale Klassifikation der Schädigungen, Fähigkeitsstörungen und Beeinträchtigungen), die Vorgängerin der ICF (Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit). Das bio-psycho-soziale Modell, auf dem die ICF basiert, wurde gegenüber dem Krankheitsfolgemodell der ICIDH erheblich erweitert und damit der Lebenswirklichkeit betroffener Menschen besser angepasst. Insbesondere wird nun der gesamte Lebenshintergrund der Betroffenen berücksichtigt (Kontextfaktoren: Umweltfaktoren, personbezogene Faktoren). Die ICF ermöglicht, die biologischen, psychosozialen und individuellen Aspekte eines Gesundheitsproblems miteinander zu verknüpfen (Modell der Wechselwirkung).
Die drei neueren Rahmenempfehlungen für die Indikationen Dermatologie, Psychosomatik und Onkologie wurden bereits auf der Basis der ICF erstellt und zum 01. April 2004 zusammen mit dem an die ICF angepassten allgemeinen Teil der Rahmenempfehlungen zur ambulanten medizinischen Rehabilitation in Kraft gesetzt. Deshalb ergab sich die Notwendigkeit einer ICF-Anpassung der drei Rahmenempfehlungen aus dem Jahr 2000. Die Überarbeitung erfolgte auf BAR-Ebene unter Einbindung der Arbeitsgruppe „Umsetzung der ICF“ und der Beratung im Sachverständigenrat der Ärzte. Somit liegen nun sämtliche Rahmenempfehlungen zur ambulanten medizinischen Rehabilitation im Allgemeinen Teil und in den jeweiligen (indikationsspezifischen) Besonderen Teilen in einer ICF angepassten Form vor.
Vorstand und Geschäftsführung danken allen Beteiligten, die an der Anpassung mitgewirkt haben, so dass die Rahmenempfehlungen zur ambulanten Rehabilitation bei muskuloskeletalen Erkrankungen und zur ambulanten neurologischen sowie zur ambulanten kardiologischen Rehabilitation am 01. Dezember 2005 in Kraft treten konnten.
Geschäftsführer
B. Steinke - H. Kirsten
I Allgemeiner TeilPräambel
Der Wandel im Krankheitsspektrum, gekennzeichnet durch die Zunahme chronischer Krankheiten, die demographische Entwicklung mit einer steigenden Zahl älterer Menschen sowie auch die Tendenz zur Verlängerung der Lebensarbeitszeit durch den Gesetzgeber führen zu einem zunehmenden Bedarf an Rehabilitation, die den individuellen Lebensbedingungen und -gewohnheiten Rechnung trägt.
Es ist daher geboten, neben stationären medizinischen Rehabilitationseinrichtungen ambulante Strukturen zu schaffen, die interdisziplinäre therapeutische Angebote wohnortnah vorhalten und damit die Möglichkeit bieten, die Behandlung den Erfordernissen des Einzelfalles flexibel anzupassen.
Die ambulante Rehabilitation bietet außerdem die Möglichkeit, Personengruppen in die Rehabilitation einzubeziehen, die aus verschiedenen persönlichen Gründen bei entsprechender medizinischer Indikation eine stationäre Rehabilitation nicht in Anspruch nehmen können.
Ebenso wie die stationäre Rehabilitation geht auch die ambulante medizinische Rehabilitation*) von einem ganzheitlichen Ansatz aus, der die physischen, psychischen und sozialen Aspekte der Rehabilitation umfasst. Gleichermaßen gelten die Grundsätze der Komplexität, der Interdisziplinarität und der Individualität.
_________________________
*) Der Begriff ambulante medizinische
Rehabilitation umfasst auch teilstationäre Rehabilitation.
Als Grundlage für den Ausbau einer gemeinsam zu nutzenden bedarfsgerechten ambulanten Rehabilitationsstruktur und zur Gewährleistung einer an einheitlichen Grundsätzen ausgerichteten und zielorientierten Leistungsgewährung geben daher
der AOK-Bundesverband, Bonn
der Bundesverband der Betriebskrankenkassen, Essen
der IKK-Bundesverband, Bergisch-Gladbach
die See-Krankenkasse, Hamburg
der Bundesverband der landwirtschaftlichen Krankenkassen, Kassel
die Deutsche Rentenversicherung Knappschaft-Bahn-See, Bochum
der Verband der Angestellten-Krankenkassen e.V., Siegburg
der AEV-Arbeiter-Ersatzkassen-Verband e.V., Siegburg
ddie Deutsche Rentenversicherung Bund, Berlin
der Gesamtverband der landwirtschaftlichen Alterskassen, Kassel
der Hauptverband der gewerblichen Berufsgenossenschaften, Sankt Augustin
der Bundesverband der Unfallkassen, München
der Bundesverband der landwirtschaftlichen Berufsgenossenschaften, Kassel
und die Kassenärztliche Bundesvereinigung, Köln
nach Beratungen auf der Ebene der Bundesarbeitsgemeinschaft für Rehabilitation unter Mitwirkung des Medizinischen Dienstes der Spitzenverbände der Krankenkassen die folgenden Empfehlungen*).
_________________________
*) Besondere Regelungen der
Unfallversicherung bleiben unberührt.
Die Rahmenempfehlungen gliedern sich in den Allgemeinen Teil mit den Grundsätzen, Voraussetzungen und Zielen der ambulanten medizinischen Rehabilitation und den Besonderen Teil mit den bereits vorliegenden indikationsspezifischen Konzeptionen zur ambulanten kardiologischen und neurologischen Rehabilitation, zur ambulanten Rehabilitation bei muskuloskeletalen Erkrankungen, zur ambulanten dermatologischen und onkologischen Rehabilitation und zur ambulanten Rehabilitation bei psychischen und psychosomatischen Erkrankungen.
2. Grundsätze2.1 Begriffsbestimmung
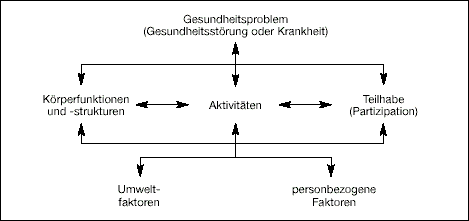
Entsprechend der ICF 3) sind im deutschen Sprachgebrauch unter dem Oberbegriff der Funktionsfähigkeit für die einzelnen Komponenten von Gesundheit die Begriffe Körperfunktionen und Körperstrukturen, Aktivitäten, Teilhabe und Kontextfaktoren eingeführt und definiert worden. Auf allen Ebenen finden die unterschiedlichen Wechselwirkungen zwischen Kontextfaktoren und Gesundheitsproblemen, die auch die psychosozialen Komponenten umfassen, besondere Beachtung (s. Abbildung). Im Sinne der ICF ist Behinderung vor allem eine Beeinträchtigung der Teilhabe, nicht mehr nur ein personbezogenes Merkmal, sondern entsteht aus dem ungünstigen Zusammenwirken von gesundheitlichen Problemen einer Person und ihrer Umwelt. Diese Sichtweise wurde im Grundsatz auch in das SGB IX übernommen.4)
_________________________
3) Vgl. Internationale Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit. Deutsches
Institut für
medizinische Dokumentation und Information (DIMDI), 2002. www.dimdi.de.
4) Der Behinderungsbegriff der ICF, der Behinderung als „Beeinträchtigung der Funktionsfähigkeit“
umschreibt, ist weiter
gefasst als der des SGB IX und umfasst auch jede Schädigung, die weder
mit Beeinträchtigungen
der Aktivitäten noch der Teilhabe einhergeht. Im Zusammenhang mit
Leistungen zur Teilhabe
wird daher Behinderung im Sinne der Definition des § 2 SGB IX verstanden.
Funktionale Gesundheit
Der Begriff der Gesundheit im Titel der ICF zeigt an, dass die ICF zu den gesundheitsbezogenen Klassifikationen gehört, wie auch die ICD 5) . Zum besseren Verständnis des bio-psycho-sozialen Modells, welches bereits der ICIDH zugrunde lag, wurde im Zusammenhang mit der Einführung der ICF der Begriff der funktionalen Gesundheit etabliert.
Die funktionale Gesundheit bezieht sich hierbei sowohl auf die Funktionsfähigkeit als auch auf deren Beeinträchtigungen auf den in der ICF beschriebenen Ebenen
– der Körperfunktionen und Körperstrukturen
– der Aktivitäten und Teilhabe an Lebensbereichen
und geht insofern über den bio-medizinischen Ansatz der ICD hinaus.
Die funktionale Gesundheit einer Person wird dabei vor dem gesamten individuellen Lebenshintergrund (umwelt- und personbezogene Kontextfaktoren) betrachtet und beschreibt das Ergebnis der Interaktion zwischen dem Gesundheitsproblem und den Kontextfaktoren einer Person.
Der Begriff der Funktionsfähigkeit wird für Körperstrukturen und Körperfunktionen, Aktivitäten und Teilhabe einer Person an Lebensbereichen verwendet und umfasst die positiven (oder neutralen) Aspekte der funktionalen Gesundheit.
Der Begriff der Behinderung wird ebenfalls für Körperfunktionen und Körperstrukturen, Aktivitäten und Teilhabe einer Person an Lebensbereichen verwendet, umfasst aber im Gegensatz dazu jede Beeinträchtigung der Funktionsfähigkeit, also die negativen Aspekte der funktionalen Gesundheit.
Danach kann die funktionale Gesundheit einer Person beeinträchtigt sein, wenn
– Schädigungen im Bereich der körperlichen Funktionen (einschließlich des
mentalen Bereichs) und/oder
der Körperstrukturen vorliegen (Beeinträchtigung
der Körperfunktionen und Körperstrukturen)
_________________________
5) Vgl. Internationale Klassifikation der Krankheiten und verwandter Gesundheitsprobleme. 10.
Revision, Version 2.0
Deutsches Institut für medizinische Dokumentation und Information (DIMDI), 2000.
2.2 Komponenten der ICF
Körperfunktionen und Körperstrukturen
Während mit Körperfunktionen die physiologischen und psychologischen Funktionen von Körpersystemen wie z.B. das Sehvermögen oder der Verstand bezeichnet werden, versteht man unter Körperstrukturen die anatomischen Teile des Körpers wie Organe, Gliedmaßen und ihre Bestandteile. Mit dem Begriff der „funktionalen/strukturellen Integrität“ auf der Ebene der Körperfunktionen und Körperstrukturen kann die Funktionsfähigkeit einer (gesunden) Person beschrieben werden. „Schädigung“ bezeichnet dabei bei einer Person den Verlust oder eine wesentliche Abweichung auf dieser Ebene.
Hierzu zählen insbesondere Schädigungen
– der inneren Organe oder des Stoffwechsels
– der Sensorik, z.B. Schmerzen
– des Denkens, des Gedächtnisses, des Antriebs und der Stimmungslage; hierzu zählt auch die
Abhängigkeit von Alkohol, Medikamenten oder Drogen
– des Stütz- und Bewegungsapparates, u.a. mit Störungen der aktiven und
passiven Bewegungsfähigkeit und Haltung hierzu zählen auch Extremitätendefekte
wie Amputationen
– der Sprach-, Hör- oder Sehfunktion
– der Haut, z. B. durch Brandverletzungen.
Aktivitäten
Aktivität ist die Durchführung einer Aufgabe oder einer Handlung (Aktion) durch eine Person. Eine Person ist (auf dieser Ebene) dann funktionsfähig, wenn sie alle Aktivitäten, die von einem Menschen ohne Gesundheitsproblem erwartet werden, ausführen kann. Schwierigkeiten, die eine Person bei der Durchführung einer Aktivität haben kann, werden als Beeinträchtigungen der Aktivität bezeichnet. Beeinträchtigungen der Aktivität zeigen sich z.B.
– in der Fortbewegung, der allgemeinen körperlichen Beweglichkeit und
Geschicklichkeit
– im Verhalten
– in der Kommunikation
– in der Haushaltsführung
– im Umgang mit Stress
– in der Leistungsfähigkeit im Erwerbsleben.
Teilhabe
Mit Teilhabe wird die Entfaltung einer Person im Sinne des Einbezogenseins in allen ihr wichtigen Lebensbereichen bezeichnet. Eine Beeinträchtigung der Teilhabe liegt vor, wenn eine Person nicht in der Weise und in dem Umfang wie eine Person ohne gesundheitsbedingte Schädigungen oder der Beeinträchtigungen der Aktivitäten an den ihr wichtigen Lebensbereichen teilhaben kann.
Zu den Beeinträchtigungen der Teilhabe zählen z.B. Einschränkungen in den Möglichkeiten der
– Selbstversorgung
– Mobilität (Fortbewegung in der Umgebung, Reisen)
– Bildung und Ausbildung
– Beschäftigung (Erwerbstätigkeit, Freizeit)
– sozialen Integration
– ökonomischen Eigenständigkeit (in Bezug auf die Sicherung des
Lebensunterhaltes)
Kontextfaktoren
Kontextfaktoren stellen den gesamten Lebenshintergrund einer Person dar. Sie umfassen alle Umweltfaktoren und personbezogene Faktoren, die für die Gesundheit einer Person von Bedeutung sind. Die Kontextfaktoren stehen in Wechselwirkung mit allen Komponenten der ICF (Körperfunktionen und Körperstrukturen, Aktivitäten und Teilhabe). Umweltfaktoren beziehen sich auf die materielle, soziale und einstellungsbezogene Umwelt, in der die Menschen ihr Leben gestalten.
Zu den Umweltfaktoren zählen
– Erzeugnisse und Technologien z.B. Vorhandensein oder Fehlen von Hilfsmitteln zur Unterstützung bei der
Ausübung von Aktivitäten des täglichen Lebens (Hilfsmittel zur
Selbstversorgung und Haushaltsführung, Hilfsmittel für die persönliche Mobilität,
Hilfsmittel zur Kommunikation und Information)
– Natürliche und von Menschen veränderte Umwelt z.B. barrierefreie Infrastruktur, Wohn-, Geschäfts- und öffentliche Gebäude, Transportwege, Straßen
– Unterstützung und Beziehungen z.B. Vorhandensein oder Fehlen unterstützender und helfender Personen (Familienmitglieder, Arbeitskollegen, Freunde, Selbsthilfegruppen)
– Einstellungen, Werte und Überzeugungen z. B. Werte, Normen, Einstellungen, Überzeugungen, die das
Verhalten und soziale Leben auf allen Ebenen beeinflussen, wie in zwischenmenschlichen Beziehungen, auf kommunaler Ebene bis hin zu politischen, wirtschaftlichen und rechtlichen Strukturen
– Dienstleistungen z. B. Vorhandensein oder Fehlen von lokalen oder regionalen
Rehabilitationsdiensten öffentlicher oder privater Art
– Politikfelder einschließlich Organisation und Struktur z. B. Vorhandensein oder Fehlen von Gesetzen,
Verordnungen, Vorschriften, Regelungen und Standards, die Leistungen und Dienste, Programme oder andere infrastrukturelle Aktivitäten in
verschiedenen Bereichen der
Gesellschaft regeln und organisieren.
Personbezogene Faktoren sind die Attribute oder Eigenschaften der Person, z.B. Alter, Geschlecht, Bildung und Ausbildung, Erfahrung, Persönlichkeit und Charakter, andere Gesundheitsprobleme, Fitness, Lebensstil, Gewohnheiten, Erziehung, Bewältigungsstile, Beruf sowie vergangene oder gegenwärtige Erlebnisse. Personbezogene Faktoren sind nicht in der ICF klassifiziert.
Kontextfaktoren können einen positiven, fördernden Einfluss (Förderfaktoren) auf alle Komponenten der funktionalen Gesundheit und somit auf den Rehabilitationsverlauf haben. Daher gilt es, diese möglichst früh zu erkennen und ihre rehabilitationsfördernde Wirkung zu nutzen (Ressourcenkonzept der Rehabilitation).
Kontextfaktoren können auch einen negativen, hemmenden Einfluss (Barrieren) auf alle Komponenten der funktionalen Gesundheit haben. Einige solcher negativ wirkenden Kontextfaktoren bedeuten sogar Gesundheits- bzw. Krankheitsrisiken, wobei die Wirkungsmechanismen nicht immer hinreichend geklärt sind. Kontextfaktoren sind indikationsspezifisch unterschiedlich zu werten (s. II Besonderer Teil).
Im Rahmen der negativ wirkenden Kontextfaktoren ist auch das etablierte Risikofaktorenkonzept der Rehabilitationsmedizin (z.B. Übergewicht, Rauchen, Alkohol) zu beachten. Positiv und negativ wirkende Kontextfaktoren sind deshalb bei der Indikationsstellung für die ambulante medizinische Rehabilitation, bei deren Durchführung und bei der sozialmedizinischen Beurteilung zu berücksichtigen. Auf diese Weise werden die individuelle Lebenssituation und der Bewältigungsstil des Rehabilitanden sowie die Einflussmöglichkeiten auf das soziale Netzwerk und die sozialen Unterstützungsformen (Social Support) einbezogen.
2.3 Rehabilitationsansatz
Medizinische Rehabilitation umfasst einen ganzheitlichen Ansatz, der über das Erkennen, Behandeln und Heilen einer Krankheit hinaus die wechselseitigen Beziehungen zwischen den Gesundheitsproblemen einer Person – beschrieben in Form von Schädigungen, Beeinträchtigungen der Aktivitäten sowie der Teilhabe– und ihren Kontextfaktoren berücksichtigt, um einen bestmöglichen Rehabilitationserfolg im Sinne der Teilhabe am gesellschaftlichen und beruflichen Leben zu erreichen. Dies erfordert insbesondere die umfassende Berücksichtigung der Kontextfaktoren in Bezug auf Person und Umwelt als Voraussetzung für einen bestmöglichen Rehabilitationserfolg.
Dieser Rehabilitationsansatz erfordert – unter Berücksichtigung des Einzelfalls – die Anwendung von komplexen Maßnahmen auf medizinischen, pädagogischen, beruflichen und sozialen Sektoren und die Verzahnung insbesondere der ärztlichen, pflegerischen, physiotherapeutischen, ergotherapeutischen, logopädischen/ sprachtherapeutischen, diätetischen und psychotherapeutischen Versorgung unter Einschluss von Hilfen zur Bewältigung der Krankheitsfolgen und zur Verhaltensänderung mit dem Ziel des Abbaus von negativ wirkenden Kontextfaktoren.
2.4 Abgrenzung zur kurativen Versorgung
Auch wenn es eine strikte Trennung der verschiedenen Versorgungsbereiche nicht geben kann und soll, sind doch die besonderen Schwerpunkte und primären Ziele von Kuration und Rehabilitation zu beachten. Schematisch betrachtet ergeben sich folgende Unterschiede:
Die kurative Versorgung i. S. des SGB V ist im Unterschied zur medizinischen Rehabilitation
– primär zentriert auf das klinische Bild als Manifestation einer Krankheit/
Schädigung
und
– zielt auf Heilung bzw. Remission (kausale Therapie) oder bei Krankheiten mit
Chronifizierungstendenz auf Vermeidung einer Verschlimmerung sowie
Linderung der Krankheitsbeschwerden
und
– auf Vermeidung weiterer Krankheitsfolgen ab.
Kurative Versorgung ist a priori kausal orientiert. Ihr konzeptionelles Bezugssystem ist in der Regel das bio-medizinische Krankheitsmodell und die entsprechende Klassifikation die ICD.
Demgegenüber liegt der medizinischen Rehabilitation ein bio-psycho-soziales Modell von funktionaler Gesundheit und deren Beeinträchtigung zugrunde, das Gesundheit und Krankheit als Ergebnis des Ineinandergreifens physiologischer, psychischer und sozialer Vorgänge beschreibt. Auf diese Weise wird sichergestellt, dass neben Erkenntnissen aus der medizinischen Versorgung auch die gesellschaftlichen Bedingungen, in denen die Rehabilitanden leben, Teil des Prozesses der medizinischen Rehabilitation werden.
2.5 Grundlage
Die medizinische Rehabilitation umfasst insbesondere
– die Rehabilitationsdiagnostik, die die Körperfunktionen und Körperstrukturen,
Aktivitäten und Teilhabe sowie die Kontextfaktoren mit ihrem fördernden oder hemmenden Einfluss beschreibt und bewertet
– den Rehabilitationsplan mit Beschreibung des Rehabilitationsziels
– die Rehabilitationsdurchführung und ihre Überprüfung
– die Dokumentation des Rehabilitationsverlaufs und der -ergebnisse,
insbesondere unter Berücksichtigung des Rehabilitationsziels.
3. Indikationsstellung / Medizinische Voraussetzungen
Zur Klärung der Notwendigkeit und der Zielsetzung einer Maßnahme der medizinischen Rehabilitation sind folgende Voraussetzungen sozialmedizinisch zu prüfen
– die Rehabilitationsbedürftigkeit
– die Rehabilitationsfähigkeit
– die Rehabilitationsprognose.
Diese Voraussetzungen sind wie folgt definiert:
3.1 Rehabilitationsbedürftigkeit
Rehabilitationsbedürftigkeit bezieht sich auf eine gesundheitlich bedingte drohende oder bereits manifeste Beeinträchtigung der Teilhabe, die über die kurative Versorgung hinaus den mehrdimensionalen und interdisziplinären Ansatz der medizinischen Rehabilitation erforderlich macht.
Dabei bezieht sich das gesundheitliche Problem auf die Schädigungen und die Beeinträchtigungen der Aktivitäten unter Berücksichtigung der Kontextfaktoren.
3.2 Rehabilitationsfähigkeit
Der Begriff der Rehabilitationsfähigkeit bezieht sich auf die somatische und psychische Verfassung des Rehabilitanden (z.B. Motivation bzw. Motivierbarkeit und Belastbarkeit) für die Teilnahme an einer geeigneten Rehabilitation.
3.3 Rehabilitationsprognose
Die Rehabilitationsprognose ist eine medizinisch begründete Wahrscheinlichkeitsaussage für den Erfolg der Rehabilitation
– auf der Basis der Erkrankung, des bisherigen Verlaufs, des
Kompensationspotentials/ der Rückbildungsfähigkeit unter Beachtung und Förderung
individueller Ressourcen (Rehabilitationspotential einschließlich psychosozialer Faktoren)
– über die Erreichbarkeit eines festgelegten Rehabilitationsziels
– durch eine geeignete Rehabilitationsmaßnahme
– in einem notwendigen Zeitraum.
4. Individuelle Voraussetzungen
Neben den medizinischen Voraussetzungen muss der Rehabilitand für eine ambulante Rehabilitation
–
über die zur Inanspruchnahme der
Rehabilitation erforderliche Mobilität verfügen und
–
die Rehabilitationseinrichtung in
einer zumutbaren Fahrzeit erreichen können.
Die häusliche Versorgung des Rehabilitanden muss sichergestellt sein.
5. Rehabilitationsziele
5.1 Allgemeines Rehabilitationsziel
Ziel der medizinischen Rehabilitation ist, die drohenden oder bereits manifesten Beeinträchtigungen der Teilhabe am Arbeitsleben und am Leben in der Gesellschaft durch frühzeitige Einleitung der gebotenen Rehabilitationsmaßnahmen abzuwenden, zu beseitigen, zu mindern, ihre Verschlimmerung zu verhüten oder ihre Folgen zu mildern. Der Rehabilitand soll durch die Rehabilitation (wieder) befähigt werden, eine Erwerbstätigkeit oder bestimmte Aktivitäten des täglichen Lebens möglichst in der Art und in dem Ausmaß auszuüben, die für diesen Menschen als „normal“ (für seinen persönlichen Lebenskontext typisch) erachtet werden.
Dieses Ziel kann erreicht werden durch
– vollständige Wiederherstellung der ursprünglichen Struktur und Funktion bzw. Aktivitäten und der Teilhabe
– größtmögliche Wiederherstellung der ursprünglichen Struktur und Funktion
bzw. Aktivitäten und der Teilhabe
– Einsatz von „Ersatzstrategien“ bzw. Nutzung verbliebener Funktionen bzw.
Aktivitäten (Kompensation)
– Anpassung der Umweltbedingungen an die Beeinträchtigung der Aktivitäten bzw. der Teilhabe des Rehabilitanden (Adaptation).
Das individuelle Rehabilitationsziel wird auf der Grundlage sozialmedizinischer Aussagen zur Rehabilitationsbedürftigkeit, Rehabilitationsfähigkeit und Rehablitationsprognose des Rehabilitanden bestimmt.
5.2 Trägerspezifische Rehabilitationsziele
Die medizinische Rehabilitation zielt
– in der
Krankenversicherung darauf, eine Behinderung oder Pflegebedürftigkeit
abzuwenden, zu beseitigen, zu mindern, auszugleichen, ihre Verschlimmerung
zu verhüten oder ihre Folgen zu mildern
– in der Rentenversicherung einschließlich der Alterssicherung der
Landwirte darauf, den Auswirkungen einer Krankheit oder einer körperlichen,
geistigen oder seelischen Behinderung auf die Erwerbsfähigkeit der Versicherten entgegenzuwirken oder sie zu überwinden und dadurch Beeinträchtigungen der Erwerbsfähigkeit der Versicherten oder ihr vorzeitiges Ausscheiden aus
dem Erwerbsleben zu verhindern oder sie möglichst
dauerhaft in das Erwerbsleben wiedereinzugliedern
– in der
Unfallversicherung darauf, den durch den Arbeitsunfall oder die
Berufskrankheit verursachten Gesundheitsschaden zu beseitigen oder zu bessern,
seine Verschlimmerung zu verhüten und seine Folgen zu mildern, den Rehabilitanden auch dadurch möglichst auf Dauer beruflich einzugliedern.
–
Verkürzung von Arbeitsunfähigkeit,
insbesondere durch gleichzeitige stufenweise Wiedereingliederung in den
Arbeitsprozess
–
erleichterte Kontaktaufnahme zum
Betrieb zwecks frühzeitiger Einleitung innerbetrieblicher Maßnahmen zur
Förderung der beruflichen Wiedereingliederung (z.B. ergonomische
Arbeitsplatzgestaltung)
–
Förderung der (Re) Integration in
das Wohnumfeld
–
stärkere Aktivierung des
Selbsthilfepotentials des Rehabilitanden durch Einbeziehung der
Lebenswirklichkeit (Familie, Alltagsbelastungen, Arbeitswelt) in die
rehabilitativen Bemühungen
–
verbesserte Kooperation in der
Nachsorge (z. B. Rehabilitationssport, Funktionstraining, Kontaktanbahnung zu Selbsthilfegruppen, Kooperation mit niedergelassenen Ärzten)
–
Nutzung eingliederungsfördernder
Ressourcen eines vorhandenen komplementären sozialen Netzwerkes von Hilfen (z.B. Sozialstationen, Berufsintegrationsfachdienste).
6. Zweckbestimmung der ambulanten Rehabilitation
Die ambulante Rehabilitation kann in Betracht kommen
– anstelle
einer stationären Rehabilitationsmaßnahme als eigenständiges
interdisziplinäres Konzept
– zur
Verkürzung einer stationären Rehabilitationsmaßnahme bei ambulanter
Fortsetzung eines stationär begonnenen Rehabilitationsprogramms
– im
Anschluss an eine stationäre Rehabilitationsmaßnahme unter besonderer
Berücksichtigung der beruflichen Wiedereingliederung.
7. Angebotsstruktur der ambulanten Rehabilitation
Ein ambulantes wohnortnahes Rehabilitationsangebot mit ausreichender Therapiedichte und gesicherter Qualität, das die Alltagsbedingungen des Rehabilitanden berücksichtigt, vervollständigt in sinnvoller Weise das Angebot der Rehabilitation i.S. einer auf die unterschiedliche individuelle Rehabilitationsbedürftigkeit ausgerichteten flexiblen Versorgungsstruktur.
Aus konzeptionellen und wirtschaftlichen Erwägungen sollte die Durchführung ambulanter Rehabilitationsmaßnahmen von einem ausreichenden Rehabilitandenaufkommen abhängig gemacht werden, um ein qualifiziertes Rehabilitationsteam vorhalten und Maßnahmen zur Qualitätssicherung effektiv durchführen zu können.
Für eine an diesen Vorgaben ausgerichtete ambulante Rehabilitation ist ein bedarfsgerechtes, differenziertes Leistungsangebot erforderlich, das sich an den für die stationäre Rehabilitation entwickelten Grundsätzen orientiert. Die dort geltenden konzeptionellen Anforderungen an die Rehabilitationsdiagnostik, den Rehabilitationsplan, die Rehabilitationsdurchführung sowie die Erfolgskontrolle und die Dokumentation müssen entsprechend der Aufgabenstellung der ambulanten Rehabilitation umgesetzt werden. Die Beratung des Rehabilitanden, auch zur Vorbereitung auf die vorgesehene Maßnahme, sowie die Qualitätssicherung und die Wirtschaftlichkeit der Maßnahme müssen gewährleistet sein.
Ziele des Ausbaus einer ambulanten Rehabilitationsstruktur sind die Optimierung des Rehabilitationsangebotes für die Rehabilitanden und Entlastungseffekte in anderen Versorgungsbereichen (z. B. in der kurativen Versorgung, in der stationären medizinischen Rehabilitation).
Bei der ambulanten Rehabilitation im Sinne eines komplexen Therapieprogramms sind eine Reihe allgemeiner Ausschlusskriterien zu berücksichtigen.
Gegen eine ambulante Rehabilitation sprechen folgende Kriterien:
– eine kurative Behandlung einschließlich Heil- und Hilfsmittelversorgung reicht aus– eine stationäre Behandlung in einer Rehabilitationsklinik ist notwendig wegen
- der Art oder des Ausmaßes der Schädigungen oder Beeinträchtigungen der Aktivitäten, die durch ambulante Rehabilitation nicht ausreichend behandelt werden können
- stark ausgeprägter Multimorbidität, die unterschiedliche Indikationen betrifft und durch ambulante Rehabilitation nicht ausreichend behandelt werden kann
- mangelnder psychischer Belastbarkeit
- der Notwendigkeit pflegerischer Betreuung und ständiger ärztlicher Überwachung
- der Notwendigkeit einer Zeitweisen Entlastung und Distanzierung vom sozialen Umfeld.
Darüber hinaus sind ggf. indikationsspezifische Ausschlusskriterien (s. II Besonderer Teil) zu beachten.
9. Anforderungen an die ambulante Rehabilitationseinrichtung
Die ambulante Rehabilitation wird in qualifizierten Einrichtungen nach indikationsspezifischen Konzepten erbracht, die auf der Grundlage wissenschaftlicher Erkenntnisse die Inhalte und Ziele der Rehabilitation nach den Prinzipien Komplexität, Interdisziplinarität und Individualität definieren.
9.1 Ganzheitlicher Ansatz
Neben den indikationsbezogenen Therapieansätzen ist im Konzept der Einrichtung insbesondere auf die Teilhabe am Arbeitsleben und die Teilhabe am Leben in der Gesellschaft, die Probleme der Multimorbidität, der Krankheitsverarbeitung sowie auf die positiv und negativ wirkenden Kontextfaktoren einzugehen. Die ambulante Rehabilitation soll daher auch Hilfen zur Änderung eines gesundheitlichen Fehlverhaltens beinhalten, z. B. bei Übergewicht, Bewegungsmangel, Suchtverhalten sowie bei körperlichem und seelischem Stress. Die sozialmedizinische Beurteilung muss gewährleistet sein.
9.2 Rehabilitationskonzept
Ambulante Rehabilitationseinrichtungen müssen über ein strukturiertes Rehabilitationskonzept verfügen, das den spezifischen Anforderungen der zu behandelnden Rehabilitandengruppen (Indikationen) entspricht.
9.3 Diagnostik
Die rehabilitationsspezifische Diagnostik muss in der Einrichtung durchgeführt werden können. Überdies sind eine umfassende Sozialanamnese und ggf. eine Arbeitsanamnese zu erheben.
Vor Beginn der ambulanten Rehabilitation soll die erforderliche medizinische Diagnostik (einschließlich Differentialdiagnostik) bereits durchgeführt sein, um Belastungen des Rehabilitanden, die Einbuße von Therapiezeiten und erhöhte Kosten zu vermeiden.
9.4 Rehabilitationsplan
Für jeden Rehabilitanden ist ein detaillierter individueller Rehabilitationsplan zu erstellen, der die Zielsetzungen der verschiedenen Therapiebereiche mit einschließt und sich an einer langfristigen Strategie zur Bewältigung der (chronischen) Erkrankung/ des Gesundheitsproblems und ihrer Folgen orientiert. Der Rehabilitationsplan muss den regionalen Gegebenheiten bezüglich der Therapieangebote Rechnung tragen. Er ist vom Arzt unter Mitwirkung der anderen Mitglieder des Rehabilitationsteams zu erstellen und im Laufe der Behandlung der aktuellen Situation anzupassen. Der Rehabilitand und ggf. seine Angehörigen/ Bezugsperson sind bei der Erstellung des Rehabilitationsplans bzw. der Anpassung zu beteiligen.
Zur Erstellung eines Rehabilitationsplans gehört auch die Berücksichtigung weiterführender Maßnahmen, d.h., neben der ggf. erforderlichen Anregung von Leistungen zur Teilhabe am Arbeitsleben auch die Beratung bei einer notwendigen Wohnungsumgestaltung, bei der Auswahl von Hilfsmitteln und bei der Gestaltung der häuslichen Versorgung. Darüber hinaus sollte Kontakt zur relevanten Selbsthilfegruppe hergestellt werden.
9.5 Ärztliche Leitung und Verantwortung
Ambulante Rehabilitation muss unter der Leitung und Verantwortung eines Arztes mit Gebietsbezeichnung der Hauptindikation der Einrichtung stehen, der über mindestens zweijährige vollzeitige rehabilitative und sozialmedizinische Erfahrungen verfügt und die Zusatzbezeichnung Rehabilitationswesen oder Sozialmedizin führen soll.
Sind im Ausnahmefall die formalen Voraussetzungen nicht erfüllt, beurteilen die Leistungsträger die für die Einrichtung notwendigen fachgebietsspezifischen und rehabilitativen Kompetenzen anhand der nachgewiesenen Weiterbildungszeiten und -inhalte. Reichen diese nicht aus, können die Leistungsträger ein entsprechend qualifiziertes Leitungsteam als ärztliche Leitung im Sinne des vorstehenden Absatzes anerkennen.
Der leitende Arzt oder sein benannter ständiger Vertreter müssen während der Öffnungszeiten der Einrichtung präsent und verfügbar sein.
Weitere Aufgaben des leitenden Arztes sind insbesondere:
– Leitung des
Rehabilitationsteams
– Koordination und
Abstimmung der Rehabilitationsplanung
– Durchführung
von regelmäßigen (mind. 1 mal pro Woche) patientenbezogenen
Teambesprechungen
– Kooperation mit
vor- und nachbehandelnden Ärzten, Konsiliarärzten und Konsiliardiensten
– Durchführung
von Zwischenuntersuchungen und Anpassung des Rehabilitationsplans
–
Abschlussuntersuchung
–
Entlassungsbericht mit sozialmedizinischer Beurteilung und Hinweisen für
weiterführende Maßnahmen im Rahmen der Nachsorge.
9.6 Rehabilitationsteam und Qualifikation
Das Rehabilitationsteam der ambulanten Einrichtung setzt sich entsprechend den indikationsspezifischen Anforderungen aus Ärzten und nicht-ärztlichen Fachkräften, wie z. B. Physiotherapeuten/Krankengymnasten, Masseuren und Medizinischen Bademeistern, Ergotherapeuten, Logopäden/Sprachtherapeuten, Klinischen Psychologen, Sozialarbeitern/Sozialpädagogen, Sportlehrern/ Sporttherapeuten, Diätassistenten und Gesundheits- und Krankenpflegern zusammen.
An die einzelnen Berufsgruppen im Rehabilitationsteam sind die folgenden und ggf. die in den indikationsspezifischen Konzepten (s. II Besonderer Teil) genannten zusätzlichen Anforderungen an Qualifikation und Berufserfahrung zu stellen.
9.6.1 Arzt / Ärztin*)
Hinsichtlich des leitenden Arztes wird auf Ziffer 9.5 verwiesen. Der Vertreter des leitenden Arztes muss über eine vergleichbare Qualifikation verfügen wie der leitende Arzt der Einrichtung.
Die weiteren Ärzte müssen über die in den indikationsspezifischen Konzeptionen festgelegte Qualifikation bzw. klinische Erfahrung verfügen.
_________________
*) Im Folgenden wird auf die weibliche Form der
Berufsbezeichnung verzichtet.
9.6.2 Physiotherapeut / Krankengymnast
– Staatliche Anerkennung als Physiotherapeut/Krankengymnast ggf. mit indikationsspezifischer Zusatzqualifikation oder Weiterbildung und– mind. 2 Jahre vollzeitige Berufserfahrung als Physiotherapeut/Krankengymnast in einer Rehabilitationseinrichtung.
9.6.3 Masseur und Medizinischer Bademeister
– Staatliche Anerkennung als Masseur und Medizinischer Bademeister ggf. mit indikationsspezifischer Zusatzqualifikation oder Weiterbildung und– Grundlagenkenntnisse in Bewegungslehre und medizinischer Aufbautherapie und
– mind. 2 Jahre vollzeitige Berufserfahrung als Masseur und Medizinischer Bademeister in einer Rehabilitationseinrichtung.
9.6.4 Ergotherapeut
– Staatliche Anerkennung als Ergotherapeut ggf. mit indikationsspezifischer Zusatzqualifikation oder Weiterbildung und– Grundlagenkenntnisse in arbeitsrehabilitativen Maßnahmen, Ergonomie, Arbeitsplatzanpassung und
– mind. 2 Jahre vollzeitige Berufserfahrung als Ergotherapeut in einer Rehabilitationseinrichtung.
9.6.5 Logopäde / Sprachtherapeut
– Staatliche Anerkennung als Logopäde/Sprachtherapeut ggf. mit indikationsspezifischer Zusatzqualifikation oder Weiterbildung und– mind. 2 Jahre vollzeitige Berufserfahrung als Logopäde/Sprachtherapeut in einer Rehabilitationseinrichtung.
9.6.6 Klinischer Psychologe
– Diplom als Psychologe und– ggf. Anerkennung als klinischer Neuropsychologe durch die Fachgesellschaften und
– ggf. psychotherapeutische Zusatzqualifikation und
– Zusatzqualifikation in Entspannungstechniken (z.B. Autogenes Training, Progressive Muskelentspannung nach Jacobson) und
– Erfahrung in der Leitung von Gruppen und
– mind. 2 Jahre vollzeitige Berufserfahrung als Psychologe in einer Rehabilitationseinrichtung.
9.6.7 Sozialarbeiter / Sozialpädagoge
– Diplom/staatliche Anerkennung als Sozialarbeiter bzw. Sozialpädagoge und– Erfahrung in der Einzelfallhilfe und
– Aus-, Fort- und Weiterbildung in Gesundheitsfürsorge und
– mind. 2 Jahre vollzeitige Berufserfahrung als Sozialarbeiter bzw. Sozialpädagoge in einer Rehabilitationseinrichtung.
9.6.8 Diätassistent
– Staatliche Anerkennung als Diätassistent ggf. mit indikationsspezifischer Zusatzqualifikation oder Weiterbildung und– mind. 2 Jahre vollzeitige klinische Berufserfahrung in der Diät- und Ernährungsberatung.
9.6.9 Gesundheits- und Krankenpfleger
– Staatliche Ausbildung als Gesundheits- und Krankenpfleger ggf. mit
indikationsspezifischer Zusatzqualifikation oder Weiterbildung und
– Erfahrung in der fachlichen Beratung, Anleitung und praktischen Unterstützung
von medizinischen Laien und
– mind. 2 Jahre vollzeitige klinische Berufserfahrung als Gesundheits- und
Krankenpfleger in einer medizinischen Einrichtung.
9.6.10 Sportlehrer / Sporttherapeut
– Wissenschaftliche Ausbildung zum Diplom-Sportlehrer mit medizinischer Ausrichtung (z. B. Fachrichtung Rehabilitation) oder Zusatzqualifikation Bewegungstherapie/ Sporttherapie und– Weiterbildung in medizinischer Aufbautherapie und
– mind. 2 Jahre vollzeitige Berufserfahrung als Sportlehrer/Sporttherapeut in einer Rehabilitationseinrichtung.
Die räumliche Ausstattung der ambulanten Rehabilitationseinrichtung muss so bemessen und beschaffen sein, dass das jeweilige indikationsspezifische Rehabilitationskonzept umgesetzt werden kann.
Die apparative Ausstattung muss die Durchführung der speziellen indikationsbezogenen Funktionsdiagnostik und Therapie gewährleisten. Nach Möglichkeit sollen im Funktionsverbund externe Apparate für die ambulante Rehabilitation mitgenutzt werden.
Zu den Behandlungselementen der ambulanten Rehabilitation zählen insbesondere
– ärztliche
Behandlung und Betreuung, Planung und Überwachung des
Rehabilitationsprogramms
– Versorgung
mit Arznei- und Verbandmitteln
–
Physiotherapie/Krankengymnastik einschließlich Physikalischer Therapie,
Bewegungstherapie und Sporttherapie
– Ergotherapie
–
Sprachtherapie
–
psychologische Beratung/Psychotherapie
–
psychosoziale Beratung (auch bei Fragen zu Leistungen zur Teilhabe am Arbeitsleben) und Betreuung
– Programme
zur Information, Motivation und Schulung (Gesundheitsbildung, -training)
–
Krankenpflege
– Maßnahmen in Bezug auf die Teilhabe am Arbeitsleben (z.B.
Belastungserprobung, Arbeitstherapie)
– Ernährungsberatung
Die einzusetzenden Behandlungselemente variieren entsprechend der jeweiligen Indikation.
Ambulante Rehabilitationsmaßnahmen bedürfen vor Beginn der Bewilligung durch den zuständigen Rehabilitationsträger (Kranken-, Renten-, Unfallversicherungsträger). Umfang, Dauer und Intensität der Maßnahmen richten sich nach den indikationsspezifischen Anforderungen und dem individuellen Rehabilitationsziel.
Als ergänzende Leistungen zur Erreichung und Sicherung des Zieles der ambulanten Rehabilitation kommen insbesondere in Betracht
–
Entgeltersatzleistungen (Krankengeld, Übergangsgeld, Verletztengeld)
–
Reisekostenerstattung
– Betriebshilfe
– Haushaltshilfe
–
Rehabilitationssport, Funktionstraining.
Unter dem Gesichtspunkt einer individualisierten und ergebnisorientierten Rehabilitation ist auch im ambulanten Bereich nach vorheriger Genehmigung durch den jeweiligen Leistungsträger in begründeten Fällen eine Verlängerung möglich bei
– Verzögerung im Erreichen des Rehabilitationsziels bei bestehender positiver Rehabilitationsprognose und gegebener Rehabilitationsfähigkeit (z.B. interkurrente Erkrankungen).
Der Rehabilitand im erwerbsfähigen Alter wird bei Bedarf im Verlauf der ambulanten Rehabilitation zur Frage der Teilhabe am Arbeitsleben beraten und unterstützt. Bei Einwilligung des Rehabilitanden kann bereits während der Rehabilitationsmaßnahme vom Rehabilitations-Fachberater der zuständige Betriebsarzt bzw. der Arbeitgeber angesprochen werden, um alle Möglichkeiten der beruflichen Wiedereingliederung zu prüfen, z. B. durch eine stufenweise Wiedereingliederung in den Arbeitsprozess oder um Maßnahmen der Teilhabe am Arbeitsleben vorzubereiten.
Ist absehbar, dass der Rehabilitand nicht an seinen alten Arbeitsplatz zurückkehren kann, und kommt auch eine innerbetriebliche Umsetzung auf einen anderen ggf. der Behinderung angepassten Arbeitsplatz voraussichtlich nicht in Betracht, ist der zuständige Träger der Leistungen zur Teilhabe am Arbeitsleben einzuschalten.
Ein Mitglied des Rehabilitationsteams ist als ständiger Ansprechpartner bzw. Kontaktperson für Fragen zu Leistungen zur Teilhabe am Arbeitsleben zu benennen.
Nach Beendigung der ambulanten Rehabilitationsmaßnahme erhalten der behandelnde Arzt und der zuständige Rehabilitationsträger einen Entlassungsbericht, der u.a. folgende Angaben enthalten muss:
– Rehabilitationsverlauf
unter Angabe der durchgeführten Rehabilitationsmaßnahmen
– Ergebnisse der
abschließenden Leistungsdiagnostik und der sozialmedizinischen Beurteilung;
diese
umfassen z.B. die Stellungnahme
-
zur Leistungsfähigkeit im Erwerbsleben unter Bezugnahme auf den beruflichen Kontext
-
zur Leistungsfähigkeit im Alltag bezogen auf die Selbständigkeit bei den Verrichtungen des täglichen Leben, insbesondere zur psychosozialen Situation und/oder zur Frage der Vermeidung oder Minderung von Pflegebedürftigkeit
-
zur Krankheitsverarbeitung, zum Lebensstil einschl. Risikofaktorenkonstellation und Motivation zur Lebensstilveränderung
– Empfehlungen
für weiterführende Leistungen zur Sicherung des Rehabilitationserfolges (z.
B. Leistungen
zur Teilhabe am Arbeitsleben, Rehabilitationssport und
Funktionstraining)
– Empfehlungen
zur Wiedereingliederung in das soziale Umfeld bzw. zur psychosozialen
Betreuung.
Werden im Entlassungsbericht betriebliche Maßnahmen vorgeschlagen, sollte, mit Einwilligung des Rehabilitanden, auch der betriebsärztliche Dienst den Teil des Entlassungsberichts, der diese Vorschläge enthält, erhalten.
Die ambulante Rehabilitationseinrichtung arbeitet mit den anderen an der Versorgung der Rehabilitanden Beteiligten (z.B. niedergelassene Ärzte, Akutkrankenhäuser, Rehabilitationskliniken, Betriebsärzte, öffentlicher Gesundheitsdienst, Sozialstationen, Selbsthilfegruppen) eng zusammen.
Durch zweckmäßige Organisations- und Kooperationsformen ist sicherzustellen, dass die ambulante Rehabilitation als integrativer Bestandteil der regionalen Versorgungsstruktur zur möglichst raschen und dauerhaften Eingliederung der Rehabilitanden beiträgt.
Für jeden Rehabilitanden ist eine Dokumentation anzulegen, aus der alle rehabilitationsrelevanten Diagnosen, Befunde sowie durchgeführten/geplanten Therapieformen entnommen werden können, um den Rehabilitationsprozess transparent und vergleichbar zu machen. Die Dokumentation muss insbesondere umfassen:
– den
individuellen Rehabilitationsplan des Rehabilitanden betreffend Art, Häufigkeit
und Intensität der Behandlungselemente
– die
Teilnahmedokumentation des Rehabilitanden in einem Behandlungsheft/
Rehabilitationstagebuch
– sämtliche
erhobene anamnesische Daten, klinische Befunde und deren Interpretation
– das definierte
Rehabilitationsziel und die Bewertung des Rehabilitationserfolges durch Zwischenuntersuchungen in bestimmten Zeitabständen sowie der
Abschlussuntersuchung/ -befundung
– die Angaben zu
den Visiten und Teambesprechungen/Fallkonferenzen
– den
Entlassungsbericht.
Für die ambulanten Rehabilitationseinrichtungen besteht die Verpflichtung, an einem Qualitätssicherungsprogramm der Rehabilitationsträger teilzunehmen.
19.1 Strukturqualität
Zur qualitätsgesicherten Struktur der ambulanten Rehabilitation müssen die in diesen Rahmenempfehlungen gestellten Anforderungen an die personelle, räumliche und apparative Ausstattung der ambulanten Rehabilitationseinrichtungen indikationsspezifisch erfüllt sein.19.2 Prozessqualität
Vorgaben für den qualitätsgesicherten Verlauf der ambulanten Rehabilitation sind das Rehabilitationskonzept der Einrichtung und die individuellen Rehabilitationspläne der Rehabilitanden. Die Einhaltung der Rehabilitationspläne (Art, Häufigkeit, Dauer und Intensität der Maßnahmen) ist anhand einer patientenbezogenen standardisierten Dokumentation zu gewährleisten.
19.3 Ergebnisqualität
Im Rahmen der Zwischenuntersuchungen und der Abschlussbefundung ist zu überprüfen und zu dokumentieren, ob und in welchem Ausmaß das im individuellen Rehabilitationsplan definierte Rehabilitationsziel erreicht wurde. Falls aus medizinischen Gründen notwendig, werden Rehabilitationsziel und/oder Rehabilitationsplan modifiziert.
Katamnestische Erhebungen mit dem Ziel des Erkenntnisgewinns über die Realisierung vorgeschlagener Maßnahmen und Empfehlungen sind anzustreben. Dies gilt auch für die Teilhabe am Arbeitsleben und die Teilhabe am Leben in der Gemeinschaft.
20. Beendigung der Maßnahme
Die ambulante Rehabilitationsmaßnahme ist zu beenden, wenn sich erst während der Rehabilitationsmaßnahme die unter Ziffer 8 genannten Ausschlusskriterien zeigen, oder wenn das Rehabilitationsziel erreicht ist, oder die medizinischen Voraussetzungen nicht mehr vorliegen.
Konzeption zur ambulanten kardiologischen Rehabilitation
In Anlehnung an die Definition der Weltgesundheitsorganisation (WHO) kann die Behandlung / Rehabilitation Herzkranker Menschen in drei Phasen eingeteilt werden:
- Phase I umfasst die
stationäre Akutbehandlung und die Frühmobilisation im Krankenhaus.
- Phase II beinhaltet die
Rehabilitation, die unmittelbar nach Abschluss der Akutbehandlung als
stationäre Anschlussrehabilitation oder als ambulante medizinische
Rehabilitation erfolgen kann.
- Phase III wird als
lebenslange Nachsorge und Betreuung am Wohnort in der Regel von
niedergelassenen Ärzten in Verbindung mit unter ärztlicher Verantwortung
stehender Bewegungstherapie im Rahmen einer ambulanten Herzgruppe
geleistet.
Für chronisch Herz-Kreislauf-Kranke erfolgt die medizinische Rehabilitation entsprechend den Phasen II und III.
Die ambulant durchgeführte kardiologische Rehabilitation ist ebenso wie die stationäre Form an einem ganzheitlichen Rehabilitationskonzept einschließlich der sozialmedizinischen Beurteilung orientiert und muss ein umfassendes, rehabilitationsspezifisches, interdisziplinäres Therapieangebot beinhalten, das entsprechend der individuellen Situation des Rehabilitanden auf die physischen, psychischen und sozialen Komponenten abzielt einschließlich eines edukatorischen Anteils.
2. Indikationsstellung / Medizinische Voraussetzungen
Die ambulante Rehabilitation bei
kardiologischen Erkrankungen ist indiziert, wenn
– als Folge von Schädigungen und/oder Beeinträchtigungen der Aktivitäten,
die durch kardiologische Erkrankungen verursacht sind, Beeinträchtigungen
der Teilhabe drohen oder bereits manifest sind, d. h. Rehabilitationsbedürftigkeit besteht
– Rehabilitationsfähigkeit
besteht,
– eine positive
Rehabilitationsprognose gestellt werden kann,
– die individuellen
Voraussetzungen erfüllt sind.
Die vorstehenden Begriffe sind im Allgemeinen Teil definiert.
Die sozialmedizinische Indikation zu einer ambulanten Rehabilitation hat also nicht allein eine medizinische Diagnose zur Voraussetzung, sondern ergibt sich erst aus der zusammenfassenden Analyse und Bewertung der unter Ziffer 2.3 bis 2.6 beschriebenen Schädigungen, Beeinträchtigungen der Aktivitäten und der Teilhabe unter Berücksichtigung der Kontextfaktoren.
2.1 Vorbedingung / Diagnosen
Unter Berücksichtigung der unter Ziffer 2 genannten medizinischen
Voraussetzungen kann eine ambulante kardiologische Rehabilitation insbesondere bei
einer der nachfolgend aufgeführten Krankheiten angezeigt sein
– akuter Herzinfarkt
– koronare Herzkrankheit ohne
akuten Herzinfarkt
– koronare Bypass-Operation
– Herzklappenoperation und
operative Korrektur anderer Vitien
– Herztransplantation
– sonstige Herzoperationen, z.B.
Aneurysmektomie, Implantable Cardioverter-Defibrillator (ICD-Implantation)
und große herznahe Gefäßoperationen
– perkutane transluminale koronare Angioplastie (PTCA)
– Kardiomyopathien
– entzündliche Herzerkrankungen
– Lungenembolie
– schwer einstellbare arterielle
Hypertonie mit Organkomplikationen oder ausgeprägtes metabolisches Syndrom.
2.2 Anforderungen an die medizinische Diagnostik vor Einleitung der Rehabilitation
Die medizinische Diagnostik der Grundkrankheit, der Schädigungen einschließlich evtl. vorliegender Begleiterkrankungen sollte so weit abgeschlossen sein, dass die Indikation für die geeignete Rehabilitationsform gestellt, d.h. beurteilt werden kann, ob Ausschlusskriterien für ein ambulantes Rehabilitationsprogramm vorliegen.
Neben der klinischen Untersuchung sollten je
nach Schädigung folgende Untersuchungen durchgeführt worden sein:
– konventionelle
Röntgenuntersuchung
– Ruhe- und Belastungs-EKG
– Echokardiographie /
Farbdoppler-Echokardiographie
– Langzeit-EKG
– Langzeitblutdruckmessung
– Lungenfunktionsuntersuchung
– Sonographie des Abdomen und der
großen Gefäße
– Koronarangiographie,
Myokardszintigraphie
– Bestimmung von Laborparametern,
insbes. Cholesterin, HDL, LDL, Triglyceride, Creatinin, Blutzucker, Harnsäure, Elektrolyte, Quick-International Normalized Ratio,
Leberfermentaktivitäten, Blutbild, Blutsenkungsgeschwindigkeit.
Bestehen weitere Erkrankungen, die die Rehabilitation beeinflussen können, sollten diese vor Beginn der Rehabilitationsmaßnahme diagnostiziert sein und während der Rehabilitation mit berücksichtigt werden. Dabei sind das Ausmaß der Schädigungen und die sich daraus ergebenden Störungen im Hinblick auf die allgemeine Leistungsfähigkeit und Belastbarkeit genau zu bezeichnen.
2.3 Schädigungen / Funktionsstörungen
Kardiovaskuläre Erkrankungen führen meist zu charakteristischen Schädigungen, die akut oder auch als Verschlechterung im chronischen Verlauf auftreten können. Überschneidungen sind dabei möglich. Schädigungen bei kardiologischen Erkrankungen sind definiert als Verlust oder eine Normabweichung in der Körperstruktur und/oder -funktion in diesem Indikationsbereich.
Schädigungen treten z. B. auf als:
– verminderte kardiale Pumpleistung (z.B. reduzierte kardiopulmonale
Belastbarkeit, beeinträchtigte Ausdauerleistung, vorzeitige Ermüdbarkeit)
– Atemnot
– Belastungsschmerzen (Angina pectoris)
– arterielle Hypertonie, Hypotonie
– Herzrhythmusstörungen
– kardiovaskulär bedingte Minderperfusion
– operationsbedingte Einschränkungen der Beweglichkeit/Sensibilitätsstörung
– medikamentös bedingte Störungen (z.B. Blutungsneigung durch
Gerinnungshemmung nach Herzklappenprothese)
– Störungen im Bereich der Orientierung (Tagesrhythmus)
– Angst/Phobien.
Die durch kardiologische Erkrankungen verursachten Schädigungen führen häufig zu Beeinträchtigungen der Aktivitäten.
2.4 Aktivitäten
In Folge der o.g. Schädigungen und deren Auswirkungen können Beeinträchtigungen der Aktivitäten auftreten u.a. in
– der Mobilität (z.B. Gehen, Treppensteigen, Bergangehen, schnelles Laufen,
Heben und Tragen von Gegenständen, Benutzen und Führen eines
Fahrzeugs)
– der Haushaltsversorgung (z.B. Einkaufen, Hausarbeiten)
– Selbstversorgung (z.B. Waschen, An-/Auskleiden, Körperpflege, Achten auf
die eigene Gesundheit z.B. im Hinblick
auf Medikation und Ernährung)
– Verhalten (z.B. in Familie, Beruf und Freizeit)
– der Bewältigung von Stress und psychischen Anforderungen
– der Krankheitsbewältigung (Akzeptanz der Erkrankung).
2.5 Teilhabe
In Folge der o.g. Schädigungen und Beeinträchtigungen der Aktivitäten können Beeinträchtigungen der Teilhabe in folgenden unterschiedlichen Bereichen auftreten
– in der physischen und psychischen Unabhängigkeit (z.B. bei der
Selbstversorgung, im häuslichen Leben, Reisen)
– in der Mobilität (z.B. Fortbewegung in der Umgebung mit und ohne
Transportmittel)
– in der sozialen Integration/Reintegration
– in der Beschäftigung (z.B. Schulbesuch, Ausbildung, Erwerbstätigkeit,
Haushaltsführung, Freizeit und Sport)
– in der ökonomischen Eigenständigkeit (z.B. im Hinblick auf die Sicherung
des Lebensunterhaltes).
2.6 Kontextfaktoren
Kontextfaktoren stellen den gesamten Lebenshintergrund einer Person dar. Sie umfassen alle Umweltfaktoren und personbezogene Faktoren, die für die Gesundheit einer Person von Bedeutung sind. Die Kontextfaktoren stehen in Wechselwirkung mit allen Komponenten der ICF (Körperfunktionen und Körperstrukturen, Aktivitäten und Teilhabe).
Umweltfaktoren beziehen sich auf die materielle, soziale und einstellungsbezogene Umwelt, in der die Menschen ihr Leben gestalten.
Personbezogene Faktoren sind die Attribute oder Eigenschaften der Person, z.B. Alter, Geschlecht, Bildung und Ausbildung, Erfahrung, Persönlichkeit und Charakter, andere Gesundheitsprobleme, Fitness, Lebensstil, Gewohnheiten, Erziehung, Bewältigungsstile, Beruf sowie vergangene und gegenwärtige Erlebnisse. Personbezogene Faktoren sind nicht in der ICF klassifiziert.
Kontextfaktoren können einen positiven, fördernden Einfluss (Förderfaktoren) auf alle Komponenten der funktionalen Gesundheit und somit auf den Rehabilitationsverlauf haben. Daher gilt es, diese möglichst früh zu erkennen und ihre rehabilitationsfördernde Wirkung zu nutzen (Ressourcenkonzept der Rehabilitation).
Kontextfaktoren können auch einen negativen, hemmenden Einfluss (Barrieren) auf alle Komponenten der funktionalen Gesundheit haben. Einige solcher negativ wirkenden Kontextfaktoren bedeuten sogar Gesundheits- bzw. Krankheitsrisiken, wobei die Wirkungsmechanismen nicht immer hinreichend geklärt sind. Im Rahmen der negativ wirkenden Kontextfaktoren ist auch das etablierte Risikofaktorenkonzept der Rehabilitationsmedizin (z.B. Übergewicht, Rauchen, Alkohol) zu beachten. Die beispielhaft genannten personbezogenen Faktoren sind neben Bewegungsmangel besonders bei Herzkreislauferkrankungen von zentraler Bedeutung. Kontextfaktoren bestimmen maßgeblich, ob eine Rehabilitation ambulant durchgeführt werden kann.
Positiv und negativ wirkende Kontextfaktoren sind deshalb bei der Indikationsstellung für die ambulante medizinische Rehabilitation, bei deren Durchführung und bei der sozialmedizinischen Beurteilung zu berücksichtigen. Auf diese Weise werden die individuelle Lebenssituation und der Bewältigungsstil des Rehabilitanden sowie die Einflussmöglichkeiten auf das soziale Netzwerk und die sozialen Unterstützungsformen (Social Support) einbezogen.
Umweltbezogene Kontextfaktoren, die bei Erkrankungen des Herzens und des Kreislaufs eine besondere Rolle spielen können, sind z.B.
– Produkte und Substanzen für den persönlichen Gebrauch (z.B.
Lebensmittel, Medikamente, Therapie- und Trainingsgeräte, Fahrzeuge)
– persönliche Unterstützung und Beziehungen (z.B. Familienmitglieder,
Freunde, Bekannte, Kollegen, Hilfs- und Pflegepersonen, professionelle Personen
in der medizinischen Versorgung, Tiere)
– System der sozialen Sicherung und soziale Einrichtungen (z.B.
Gesundheitsbildung und Prävention, (kurativ-) medizinische Versorgung, Rehabilitation, Formen der Langzeitversorgung, Arbeitsmarkt, Freizeit- und
Sportorganisationen)
– natürliche Umwelt (z.B. Geographie, Klima, Licht, Lärm, Luftqualität).
2.7 Individuelle Voraussetzungen
Die Entscheidung, ob eine kardiologische Rehabilitation ambulant oder stationär in Betracht kommt, ist neben den unter Ziffer 2 genannten medizinischen Voraussetzungen abhängig von der Größe des kardiovaskulären Risikos, vom sozialen Umfeld und den Wünschen des Rehabilitanden sowie dem Vorhanden sein einer den Qualitätskriterien entsprechenden Einrichtung. Neben den medizinischen Voraussetzungen muss der Rehabilitand für eine ambulante Rehabilitation
– über die zur Inanspruchnahme der Rehabilitation erforderliche Mobilität und
physische und psychische Belastbarkeit verfügen
– die ambulante Rehabilitationseinrichtung in einer zumutbaren Fahrzeit
erreichen können
– über eine durchgängige Kooperationsfähigkeit und -bereitschaft,
Handlungs- und Lernfähigkeit verfügen
– über eine ausreichende Compliance und Motivation verfügen.
Die häusliche Versorgung des Rehabilitanden sowie seine sonstige medizinische Versorgung müssen sichergestellt sein.
Ziele der medizinischen Rehabilitation sind, die drohenden oder bereits manifesten Beeinträchtigungen der Teilhabe am Arbeitsleben und am Leben in der Gesellschaft durch frühzeitige Einleitung der gebotenen Rehabilitationsmaßnahmen abzuwenden, zu beseitigen, zu mindern, eine Verschlimmerung zu verhüten oder ihre Folgen zu mildern. Der Rehabilitand soll durch die Rehabilitation (wieder) befähigt werden, eine Erwerbstätigkeit und/oder bestimmte Aktivitäten des täglichen Lebens möglichst in der Art und in dem Ausmaß auszuüben, die für diesen Menschen als „normal“ (für seinen persönlichen Lebenskontext typisch) erachtet werden.
Dieses Ziel kann in der ambulanten kardiologischen Rehabilitation erreicht werden durch
– Beseitigung oder Verminderung der Schädigungen
– Wiederherstellung oder Verbesserung beeinträchtigter Fähigkeiten (Ebene
der Aktivitäten)
– Kompensation (Ersatzstrategien)
– Adaptation
– Krankheitsverarbeitung.
Zeigt sich während der Rehabilitation, dass bestimmte Schädigungen durch Behandlung nicht zu verbessern sind, so sollten bei der Rehabilitation insbesondere auch Ersatzstrategien und der Erwerb neuer Kenntnisse, Fertigkeiten und Verhaltensweisen zum Einsatz kommen.
3.1 Rehabilitationsziele bezogen auf Körperfunktionen und Körperstrukturen
Ziele sind die Abwendung, Beseitigung, Minderung, Verhütung der Verschlimmerung oder Milderung der Folgen von Schädigungen unter Berücksichtigung der unter Ziffer 2.1 genannten Diagnosen, insbesondere bezüglich
– Verbesserung der kardiopulmonalen Belastbarkeit (einschließlich der
Ausdauerleistung und Kondition)
– Verminderung und Abschwächung der Angina-pectoris-Anfälle
– Kompensation der Herzinsuffizienz
– Verbesserung der Lungenfunktion
– Optimierung des Lipidstoffwechsels
– Optimierung des Blutdrucks
– Gewichtsnormalisierung, Gewichtsreduktion
– Beseitigung von peripheren Ödemen
– Reduktion operationsbedingter Schmerzen
– Beseitigung, Reduzierung, Verhinderung von Herzrhythmusstörungen
– Verbesserung der neuromuskulären Funktion
– Verminderung/Beseitigung von Schwindel
– Verminderung der Ängstlichkeit
– Verminderung von Depressivität
– Verbesserung von Motivation und Antrieb
– Verbesserung des Selbstwertgefühls (Wiedererlangung von Selbstvertrauen
und Optimismus).
3.2 Rehabilitationsziele bezogen auf Aktivitäten
Ziele sind die Abwendung, Beseitigung, Minderung, Verhütung der Verschlimmerung oder Milderung der Folgen einer Zunahme der Beeinträchtigungen der Aktivitäten, insbesondere die
– Verbesserung/der Erhalt der Selbstständigkeit, Selbstversorgung
– Verbesserung der Mobilität (z.B. Treppensteigen, Verlängerung der
Gehstrecke)
– Verbesserung der Fähigkeit zur Haushaltsführung
– Vermeidung/Beseitigung/Verminderung von Beeinträchtigungen der
Aktivitäten
• im Partnerverhalten
• in der elterlichen Rolle
• im Verhalten bei Krisen
– Optimierung der Krankheitsbewältigung (Coping)
– Verbesserung der sozialen Kompetenz
– Verbesserung der Fähigkeit zur Freizeitgestaltung/zu sportlichen Aktivitäten.
3.3 Rehabilitationsziele bezogen auf Teilhabe
Ziele sind, drohende oder bereits manifeste Beeinträchtigungen der Teilhabe abzuwenden, zu beseitigen, zu mindern, deren Zunahme zu verhüten oder ihre Folgen zu mildern insbesondere in der
– physischen und psychischen Unabhängigkeit
(z.B. in Bezug auf Selbstversorgung)
– Mobilität (z.B. Fortbewegung in der
Umgebung)
– Beschäftigung (Ausbildung, Erwerbstätigkeit,
Haushaltsführung, Freizeit)
– sozialen Integration/Reintegration
– wirtschaftlichen Eigenständigkeit (in
Bezug auf die Sicherung des Lebensunterhaltes).
Zur Erreichung der Rehabilitationsziele sind die Bezugspersonen nach Möglichkeit einzubeziehen.
3.4 Rehabilitationsziele bezogen auf Kontextfaktoren
Art und Ausmaß der funktionalen Problematik1) können durch umwelt- und personbezogene Kontextfaktoren verstärkt oder vermindert werden, so dass diese bei der Bestimmung der Rehabilitationsziele zu berücksichtigen sind. Im Hinblick auf die umweltbezogenen Faktoren können u.a. Arbeitsplatzbegehungen, Wohnraumbesichtigungen und Gespräche mit dem Arbeitgeber bzw. den Bezugspersonen erforderlich sein mit dem Ziel, die Umweltbedingungen an verbleibende Beeinträchtigungen der Aktivitäten bzw. Teilhabe des Rehabilitanden anzupassen (Adaptation),
z.B. durch
– Planung von Arbeitsplatzanpassung/-umsetzung (einschließlich technischer
und personeller Hilfen)
– Planung und Einleitung weiterführender berufsfördernder Maßnahmen (z.B.
Weiterbildungsmaßnahmen)
– Gestaltung der häuslichen Umgebung
– Anpassung von individuell erforderlichen Hilfsmitteln.
Unter Berücksichtigung personbezogener Faktoren ist es auch Aufgabe der Rehabilitation, somatische, psychische und soziale Auswirkungen der Erkrankungen abzuwenden, zu beseitigen, zu mindern, ihre Verschlimmerung zu verhindern oder ihre Folgen zu mildern. Der Rehabilitand ist anzuleiten, mit Krankheitsauswirkungen zu leben (Coping), negativ wirkende Kontextfaktoren zu vermeiden, zu beseitigen bzw. deren Wirkungen zu vermindern und die positiv wirkenden zu unterstützen und ihren Einfluss bestmöglich nutzbar zu machen.
Rehabilitationsziele in diesem Sinne sind z.B.
– Verbesserung des Informationsstandes über die Krankheit
– Umgang mit Notfallsituationen (Angina-pectoris-Anfälle, Verdacht auf Infarkt,
Blutungskomplikationen)
– Entwicklung von Strategien zum Abbau von Risikoverhalten (z.B. Rauchen,
Alkoholmissbrauch, Übergewicht, Fehlernährung Bewegungsmangel,
inadäquates Freizeitverhalten, körperliche und psychische Überforderung)
– Unterweisen in Techniken zur Selbstkontrolle (z.B. Blutdruck, Blutzucker,
Blutgerinnung)
– Schulung der Körperwahrnehmung
– Anleitung zu Stressabbau/Stressbeseitigung
– Erlernen von Entspannungstechniken
– Hilfe bei der Findung von Bewältigungsstrategien
– Anpassung von Sport- und Freizeitaktivitäten.
_________________________
1) Die funktionale Problematik kennzeichnet den aktuellen Status der funktionalen Befunde und
Symptome auf
den Ebenen der Körperfunktionen und Körperstrukturen, der Aktivitäten und der Teilhabe.
4. Behandlungsfrequenz und Rehabilitationsdauer
Je nach Schweregrad der Schädigungen, Beeinträchtigungen der Aktivitäten sowie der Teilhabe und den sich daraus ergebenden Rehabilitationszielen gestalten sich die individuell erforderliche Rehabilitationsdauer und Therapiedichte. In der Regel ist eine Therapiezeit von täglich mindestens vier bis maximal sechs Stunden an fünf bis sechs Tagen in der Woche einzuhalten. Auf die individuelle Belastbarkeit des Rehabilitanden ist dabei Rücksicht zu nehmen.
Unter dem Gesichtspunkt einer Flexibilisierung des zeitlichen Ablaufs der ambulanten kardiologischen Rehabilitation bei gleichwertigem Rehabilitationsprogramm können die unterschiedlichen Rehabilitationskomponenten zum Erreichen des Rehabilitationszieles ggf. über einen längeren Zeitraum gestreckt erbracht werden.
Die ambulante kardiologische Rehabilitation erfolgt, abgesehen von erforderlichen Einzelbehandlungen und -beratungen, grundsätzlich in Gruppen, wobei die Gruppengröße zehn Teilnehmer nicht übersteigen darf. Es sind sowohl geschlossene als auch offene Gruppen möglich. Bei geschlossenen Gruppen darf die Wartezeit nach stationärer Akutbehandlung nicht länger dauern, als es im Bereich der stationären Rehabilitation vorgesehen ist. Ob mehrere Gruppen zeitgleich rehabilitiert werden können, hängt von der Größe und Art der Rehabilitationseinrichtung ab.
Über die allgemeinen Ausschlusskriterien (Ziffer 8 Allgemeiner Teil) hinaus sprechen gegen eine ambulante kardiologische Rehabilitation z.B. folgende Kriterien:
– Reinfarkt
– dekompensierte
Herzinsuffizienz
– progrediente
Herzinsuffizienz
– aktuelle
Gefahr durch Herzrhythmusstörungen
– instabile
Angina pectoris
– Zustand
nach unklarer Synkope oder Reanimation außerhalb von Operation oder Infarkt
– schwerwiegende
Operationsfolgen (z.B. höhergradige Wundheilungsstörungen,
Durchgangssyndrom)
– fehlende
Kooperation.
6.1 Rehabilitationskonzept
Jede ambulante kardiologische Rehabilitationseinrichtung erstellt ein strukturiertes Rehabilitationskonzept evtl. unter Berücksichtigung von Schwerpunkten, das die erforderliche rehabilitative Diagnostik und Behandlung sowie die personelle, räumliche und apparative Ausstattung der Einrichtung und Angaben zur voraussichtlichen Behandlungsdauer enthält.
6.2 Ärztliche Leitung und Verantwortung
Die ambulante kardiologische Rehabilitation steht unter ständiger Leitung und Verantwortung eines Kardiologen/einer Kardiologin*) mit mind. zweijähriger Weiterbildung in einer anerkannten kardiologischen Rehabilitationsklinik und der Zusatzbezeichnung Rehabilitationswesen oder der Zusatzbezeichnung Sozialmedizin oder der Gebietsbezeichnung Physikalische und Rehabilitative Medizin. Der leitende Arzt hat neben der gebietsbezogenen Fortbildung auch seine ständige Fortbildung in der Sozialmedizin zu gewährleisten, einschließlich der Anleitung und Weiterbildung der ärztlichen Mitarbeiter.
Der leitende Arzt oder sein benannter ständiger Vertreter müssen während der Öffnungszeiten der Einrichtung präsent und verfügbar sein. Der Vertreter des leitenden Arztes muss über eine vergleichbare Qualifikation verfügen wie der leitende Arzt der Einrichtung.
Ist die Rehabilitationseinrichtung an eine kardiologische Gemeinschaftspraxis angebunden, muss eine räumliche und organisatorische Trennung gegeben sein.
Für die Betreuung außerhalb der Rehabilitation muss der weiterbehandelnde Arzt entsprechend informiert werden. Die während der ambulanten Rehabilitation gewonnenen medizinischen Daten müssen anderen behandelnden Ärzten bei Bedarf zugänglich sein.
_______________
*) Im Folgenden wird auf die weibliche Form der Berufsbezeichnung verzichtet.
6.3 Ärztliche Aufgaben
Der leitende Arzt ist für die Umsetzung eines ganzheitlichen und umfassenden Rehabilitationskonzepts entsprechend den Zielen des jeweiligen Rehabilitationsträgers bezogen auf den einzelnen Rehabilitanden verantwortlich. Dabei ist den o.g. Krankheitsdimensionen, den darauf bezogenen Rehabilitationszielen sowie der langfristigen Rehabilitationsprognose und den nach der Rehabilitation ggf. einzuleitenden Maßnahmen Rechnung zu tragen.
Zu den ärztlichen Aufgaben gehören:
– Aufnahme-, Zwischen- und Abschlussuntersuchungen
– Durchführung bzw. Veranlassung und Auswertung der
Rehabilitationsdiagnostik mit Konkretisierung des Behandlungsbedarfs
– Erstellung und Anpassung des Rehabilitationsplans
– Abstimmung des Rehabilitationsziels sowie des Rehabilitationsplans mit
dem Rehabilitanden und dem Rehabilitationsteam
– Durchführung aller für die ambulante Rehabilitation erforderlichen ärztlich-therapeutischen
Maßnahmen
– Versorgung mit Arznei- und Verbandmitteln
– Versorgung mit Hilfsmitteln
– Durchführung von Visiten in den Behandlungsräumen und
Sprechstundenangebot für den Rehabilitanden
– Koordination, Anpassung und Verlaufskontrolle der Therapiemaßnahmen
– Leitung des Rehabilitationsteams und der Teambesprechungen (mind.
einmal pro Woche)
– Information und Beratung des Rehabilitanden unter Einbeziehung der
Bezugspersonen
– Erstellung des ärztlichen Entlassungsberichts mit sozialmedizinischer
Beurteilung, Empfehlungen für die Weiterbehandlung unter Einbeziehung der Befundberichte des nicht-ärztlichen Rehabilitationsteams
– Kooperation mit vor- und nachbehandelnden Ärzten, Konsiliarärzten und
Konsiliardiensten und den in der Nachsorge eingebundenen Diensten sowie Selbsthilfegruppen
– Qualitätssicherung und Sicherstellung der Dokumentation.
6.4 Rehabilitationsdiagnostik
Am Beginn, im Verlauf und am Ende der Rehabilitation ist die Rehabilitationsdiagnostik durchzuführen. Die Befunde der Vorfelddiagnostik sind zu berücksichtigen. Die Schädigungen, Beeinträchtigungen der Aktivitäten und drohende bzw. manifeste Beeinträchtigungen der Teilhabe sowie die relevanten Kontextfaktoren sind zu beschreiben und zu bewerten; zeitnahe Befunde sind zu berücksichtigen.
Die Diagnostik umfasst obligatorisch:
-
– medizinische
und soziale Anamnese
– eingehende
körperliche Untersuchung
– Ruhe-
und Belastungs-EKG
– Echokardiographie
/ Farbdoppler-Echokardiographie
– Langzeit-EKG
– Bestimmung
von Laborparametern, insbes. Cholesterin, HDL, LDL, Triglyceride,
Creatinin, GOT, GPT, Gamma-GT, Blutzucker, Harnsäure, Elektrolyte,
Quick-INR, Blutbild, Blutsenkungsgeschwindigkeit.
-
– psychologische
Diagnostik
– Langzeitblutdruckmessung
– Lungenfunktionsuntersuchung
– Sonographie
des Abdomens und der Gefäße
– weiterführende
Labordiagnostik.
Bei Bedarf müssen konsiliarische Untersuchungen sichergestellt sein.
6.5 Rehabilitationsplan
Anhand der Ergebnisse der Rehabilitationsdiagnostik werden für jeden Rehabilitanden ein individueller Rehabilitationsplan erstellt und das individuelle Rehabilitationsziel bzw. -teilziel definiert.
Regelmäßige Besprechungen des kardiologischen Rehabilitationsteams geben Auskunft über den Verlauf. Der Rehabilitationsplan ist dem Verlauf anzupassen. Änderungen im Bereich der Schädigungen, Fähigkeitsstörungen und Beeinträchtigungen sind in regelmäßigen Abständen unter Nutzung der relevanten Untersuchungsmethoden zu dokumentieren.
6.6 Behandlungselemente
Die Rehabilitationsplanung bzw. die Koordinierung der einzelnen Behandlungselemente erfolgen durch das interdisziplinäre Therapeutenteam unter der Verantwortung des leitenden Kardiologen und unter Beteiligung des Rehabilitanden.
Die wesentlichen Behandlungselemente der kardiologischen Rehabilitation sind:
– ärztliche Beratung und Betreuung
– sozialmedizinische Beurteilung
– medikamentöse Therapie
– Ausdauer-, Geländetraining
– Bewegungstherapie / Sporttherapie
– Physiotherapie
– psychologische Betreuung (Einzel-/Gruppenbetreuung) / Psychotherapie
– Sozialberatung,
Leistungserschließung
– Ernährungsberatung
–
Gesundheitsbildung/ Gesundheitstraining
–
Entspannungstherapie/-techniken
– Initiierung von Nachsorgemaßnahmen (u.a. Ambulante Herzgruppen)
– Beratung hinsichtlich weiterführender Maßnahmen (u.a. Anregung von berufsfördernden
Leistungen, Wohnraumumgestaltung).
Bewegungstherapie / Sporttherapie
Diese Therapie zielt darauf hin, kardiovaskulär und muskuloskeletal bedingte Schädigungen zu bessern, die Belastbarkeit anzuheben und zur psychosozialen Stabilisierung beizutragen. Sie soll Elemente des Ausdauertrainings sowie des Koordinationstrainings enthalten. In der Bewegungs- und Sporttherapie kann das Ausdauertraining in verschiedener Form, z.B. als Ergometertraining, Lauftraining, geführte Wanderungen, entschärfte Spiele ohne Wettkampfcharakter, Schwimmen und, je nach örtlicher Gegebenheit, auch als Radfahren durchgeführt werden. Im Rahmen dieser Therapie ist ggf. auch die Überprüfung von Alltagsbelastungen durchzuführen.
Früher vom Rehabilitanden praktizierte Sportarten sollen eingeübt und der Rehabilitand zu deren Ausübung in der Phase II, auch in einer ambulanten Herzgruppe, hingeführt werden.
Physiotherapie
Bei speziellen Indikationen sollten Krankengymnastik, Massagen und Elektrotherapie sowie ggf. in Kooperation mit einem Orthopäden die entsprechende fachärztliche Therapie durchgeführt werden.
Die Krankengymnastik wird im allgemeinen als Gruppenbehandlung durchgeführt. Sie kann auch als Einzelbehandlung erfolgen, wenn entsprechende Funktionsstörungen oder Aktivitäten dies erforderlich machen.
Psychologische/Psychotherapeutische Betreuung
Inhalte der psychologischen/psychotherapeutischen Betreuung sind emotionale Entlastung bei Krisen, Hilfe bei der Krankheitsverarbeitung und bei der Suche nach Zukunftsperspektiven, Unterstützung bei erforderlichen Einstellungs- und Verhaltensänderungen zur Realisierung eines gesundheitsfördernden Lebensstils, Hilfe bei der Bewältigung von Problemen im häuslichen Bereich. Sie umfasst auch Autogenes Training, Progressive Muskelrelaxation, Atemtechniken und Schulungen zur Stressbewältigung.
Sozialberatung und Hilfestellung
Sie beinhalten insbesondere:
-
– Beratung im Hinblick auf
Sozialleistungen
– Hilfen zur Reintegration in Alltag und Beruf
– Vermittlung in eine geeignete Ambulante Herzgruppe oder Selbsthilfegruppe.
Ernährungsberatung
Die Ernährungsberatung umfasst Vorträge zur gesunden Ernährung, Gruppengespräche sowie Einzelgespräche und, ggf. unter Einbeziehung der Bezugspersonen, gemeinsames Einkaufen von Lebensmitteln, Zusammenstellen und Zubereitung einer gesundheitsfördernden Kost. Bei Bedarf sind diese Maßnahmen zu ergänzen durch spezifische diätetische Unterweisungen. Die Ernährungsberatung erfolgt in Theorie und Praxis. Die praktischen Übungen werden in einer Lehrküche durchgeführt.
Gesundheitsbildung/ Gesundheitstraining
Das Gesundheitstraining sollte in ein Basisprogramm zur allgemeinen Gesundheitsinformation und in spezielle Kurse gegliedert sein. Es kann in Form von Vorträgen, Schulungen, Gruppengesprächen und Einzelberatungen angeboten werden. Die Prinzipien der Erwachsenenpädagogik sollten dabei handlungsorientiert realisiert werden. Aktuelle Filme und Literatur können zur Unterstützung herangezogen werden. Die Einbeziehung von Bezugspersonen / Familienangehörigen ist wünschenswert.
Inhalte des Gesundheitstrainings sollten u.a. sein:
-
– Einführung in die kardiologische
Rehabilitation
– Informationen über Aufbau und Funktion von Herz und Kreislauf
– Kenntnisvermittlung über Ursachen und Entstehung der Arteriosklerose
– positiv und negativ wirkende Kontextfaktoren
– Epidemiologie und gesellschaftliche Relevanz von Herz- und Kreislauferkrankungen
– Einfluss von Bewegungsmangel und Stress
– Raucherentwöhnung
– Beratung von Bluthochdruckpatienten, Blutdruckselbstmessung
– Herzklappen und deren Erkrankung einschl. Endokarditisprophylaxe und Dauerantikoagulation ggf. INR-Wert-Selbstbestimmung
– Medikamentenwirkungen und -nebenwirkungen
– Zivilisationskrankheiten
– Laien-Reanimationstraining
– Sexualität und Herz-Kreislauf-Erkrankungen
– Alltagsdrogen.
Medikamentöse Therapie
Sie beinhaltet die Planung des medikamentösen Langzeitbehandlungskonzeptes unter Alltagsbedingungen. Dabei werden anerkannte Therapiestrategien an die individuelle Situation hinsichtlich Wirksamkeit, Interaktion und Nebenwirkungen adaptiert.
6.7 Aufgaben des Rehabilitationsteams
Die Umsetzung des ganzheitlichen umfassenden Rehabilitationskonzeptes ist Aufgabe des gesamten Rehabilitationsteams, das sich aus den unter Ziffer 7 aufgeführten ärztlichen und nichtärztlichen Fachkräften zusammensetzt. Es finden regelmäßig Teambesprechungen statt. Die Behandlungs- und Rehabilitationsmaßnahmen erfolgen nach dem vom leitenden Arzt unter Mitwirkung des Rehabilitationsteams erstellten Rehabilitationsplan und werden dem Rehabilitationsverlauf nach Absprache angepasst. Wo möglich finden Beratungen oder Behandlungen in der Gruppe statt.
Bei Bedarf sind Besuche vor Ort (Wohnung, Arbeitsplatz) durchzuführen. Die Angehörigen/Bezugspersonen sind, soweit für die Erreichung des Rehabilitationszieles erforderlich, in die Rehabilitation einzubeziehen.
7. Personelle Ausstattung
7.1 Rehabilitationsteam und Qualifikation
Die ambulante kardiologische Rehabilitation erfordert ein interdisziplinäres Rehabilitationsteam, dessen Mitglieder über die nachstehend aufgeführte Qualifikation und Berufserfahrung *) in der Regel verfügen müssen
_________________
*) Bei Teilzeitkräften verlängert sich der Zeitraum der erforderlichen
Berufserfahrung entsprechend.
Arzt
Neben dem ärztlichen Leiter sind weitere Ärzte, möglichst ebenfalls mit der Gebietsbezeichnung der Hauptindikation oder entsprechender klinischer Erfahrung vorzusehen, von denen einer als ständiger Vertreter zu benennen ist. Die Anzahl der weiteren Ärzte orientiert sich nach den vorgesehenen Rehabilitandenzahlen.
Physiotherapeut / Krankengymnast
– Staatliche
Anerkennung als Physiotherapeut/Krankengymnast und
– indikationsspezifische
Zusatzqualifikation oder Weiterbildung und mind. 2 Jahre vollzeitige
Berufserfahrung als Physiotherapeut/Krankengymnast in einer
(kardiologischen) Rehabilitationseinrichtung.
Sportlehrer / Sporttherapeut
– Diplom
als Sporttherapeut und
– indikationsspezifische
Zusatzqualifikation oder Weiterbildung und mind. 2 Jahre vollzeitige
Berufserfahrung als Sportlehrer/
Sporttherapeut in einer (kardiologischen)
Rehabilitationseinrichtung.
Klinischer Psychologe
– Diplom
als Psychologe, ggf. psychotherapeutische Zusatzqualifikation und
– Erfahrung
in Entspannungstechniken, in der Leitung von Gruppen und mind. 2 Jahre
vollzeitige Berufserfahrung als Psychologe in einer
Rehabilitationseinrichtung.
Diätassistent
– Staatliche Anerkennung als Diätassistent und indikationsspezifische Zusatzqualifikation und mind. 2 Jahre vollzeitige Berufserfahrung in der Diät- und Ernährungsberatung.
Sozialarbeiter / Sozialpädagoge
– Diplom/
staatliche Anerkennung als Sozialarbeiter bzw. Sozialpädagoge und
– Erfahrung
in der Einzelfallhilfe, Aus-, Fort- und Weiterbildung im Gesundheitswesen und mind. 2 Jahre
vollzeitige Berufserfahrung als
Sozialarbeiter bzw. Sozialpädagoge.
Weiterer Personalbedarf:
– Gesundheits- und Krankenpfleger/Arzthelferin.
7.2 Personalbemessung
Die Berechnung des Personalschlüssels einer ambulanten kardiologischen Rehabilitationseinrichtung orientiert sich an der Zahl der Therapieplätze und dem Rehabilitationskonzept, z.B. Frequenz und Dauer der unterschiedlichen Therapieeinheiten, der Gruppengröße, dem eventuellen Anteil an Einzeltherapien und dem zeitlichen Aufwand für Teamkonferenzen, Visiten und weitere Aufgaben von Therapeuten und Ärzten.
Für eine ambulante Rehabilitationseinrichtung mit 40 Rehabilitanden mit ganztägiger Rehabilitation wird folgender Personalschlüssel empfohlen:
| Arzt | 1 : 16 – 1 : 20 |
| Sporttherapeut/Physiotherapeut | 1 : 13 – 1 : 15 |
| Klinischer Psychologe | 1 : 0 |
| Diätassistent | 1 : 80 |
| Krankenpflegefachkraft / Arzthelferin | 1 : 20 |
| Sozialarbeiter/Sozialpädagoge | 1 : 0 |
Zusätzlich sind Verwaltungsaufgaben, Laboranbindung sowie Urlaubs- und Krankheitsvertretung sicher zustellen.
Die räumliche Ausstattung muss so bemessen und beschaffen sein, dass das Rehabilitationskonzept umgesetzt werden kann.
Es sollten vorhanden sein:
-
– ein unterteilbarer
Multifunktionsraum oder je ein Einzelraum für die Bewegungstherapie (fahrradergometrisches
Training)
– ein Seminarraum mit audiovisuellen Medien
– ein Raum für Einzelberatung
– ein Raum für Funktionsdiagnostik / Notfallversorgung
– Umkleideräume, Wasch- bzw. Duschplätze und WC, davon in ausreichender Anzahl mit barrierefreier Gestaltung sowie abschließbare Schrankfächer für jeden Rehabilitanden
– Lehrküche (auch extern, bei guter Erreichbarkeit und organisatorischer Gewährleistung)
– Personalaufenthaltsraum
– Sekretariat
– Patientenannahme, Archiv
– Untersuchungszimmer
– wünschenswert externe Bewegungsmöglichkeiten durch Einbeziehung von Freigelände.
-
– Ruhe-/Liegeraum
– Speiseraum für gesundheitsorientierte Mahlzeit.
Die o. g. räumlichen Anforderungen können ggf. in Form von Multifunktionsräumen erfüllt werden.
Die Räume müssen barrierefrei zugängig sein.
Die apparative Ausstattung muss die Diagnostik und Therapie der speziellen Funktionsstörungen nach aktuellem medizinischem Wissensstand gewährleisten.
Medizinische Geräte:
-
– Ruhe-EKG, Belastungs-EKG
- Der Zugang zu weiterführender Diagnostik muss jederzeit gewährleistet sein.
– Langzeit-EKG
– Fahrradergometer mit EKG-Monitoring
– Langzeit-Blutdruckmessung
– Echokardiographie mit Farbdoppler
– Spirometrie
– Laborscreening
– Sonographie des Abdomen und der großen Gefäße
– für physikalische Therapie (bei entsprechender Indikation)
– für Notfälle (Notfallkoffer, Defibrillator, Sauerstoffflasche).
Trainings- und Sportgeräte:
-
– Fahrradergometerplätze mit
üblicher Ausstattung (drehzahlunabhängige Fahrradergometer mit
EKG-Überwachung)
– Kleingeräte für die Gestaltung eines angepassten bewegungstherapeutischen Angebots, z.B. Liegematten, Bälle, Bänder, Seile, bewegungstherapeutische Spielgeräte.)
Unter dem Gesichtspunkt einer individualisierten und ergebnisorientierten Rehabilitation ist auch im ambulanten Bereich nach vorheriger Genehmigung durch den jeweiligen Leistungsträger in begründeten Fällen eine Verlängerung möglich bei
– Verzögerung im Erreichen des Rehabilitationsziels bei bestehender positiver Rehabilitationsprognose und gegebener Rehabilitationsfähigkeit (z.B. interkurrente Erkrankungen).
11. Beendigung der Maßnahme
Die ambulante kardiologische Rehabilitation ist zu beenden, wenn sich erst während der Rehabilitationsmaßnahme die unter Ziffer 5 genannten Ausschlusskriterien zeigen, oder wenn das Rehabilitationsziel erreicht ist, oder die medizinischen Voraussetzungen nicht mehr vorliegen.